Kardiochirurgie
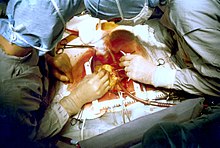
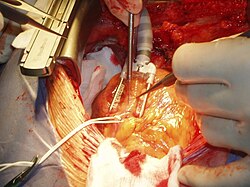
Kardiochirurgie je chirurgický obor, zabývající se operačním léčením nemocí srdce a velkých cév. Nejčastěji se jedná o operace věnčitých tepen, srdečních chlopní, aorty, operace pro poruchy rytmu a náhrady srdce včetně transplantace srdce.
Nejčastějšími operacemi srdce dnes jsou přemostění věnčitých tepen – bypassy, náhrady a plastiky (záchovné operace) srdečních chlopní, náhrady vzestupné aorty a aortálního oblouku pro výdutě nebo disekce (natržení stěny) a operace pro poruchy srdečního rytmu (např. tzv. MAZE při fibrilaci síní).
Kardiochirurgická pracoviště v ČR
[editovat | editovat zdroj]V České republice je nyní 14 kardiochirurgických pracovišť. Mezi největší patří Institut klinické a experimentální medicíny (IKEM), brněnské Centrum kardiovaskulární a transplantační chirurgie (obě pracoviště jsou zároveň transplantačními centry) a Kardiochirurgické oddělení pražské Nemocnice Na Homolce.

Dalšími pracovišti jsou 3 pracoviště v Praze – Fakultní nemocnice Královské Vinohrady, Všeobecná fakultní nemocnice, Fakultní nemocnice v Motole; dále to jsou Fakultní nemocnice v Hradci Králové, Fakultní nemocnice v Plzni, Nemocnice v Českých Budějovicích, Fakultní nemocnice v Olomouci, Fakultní nemocnice v Ostravě, Nemocnice Podlesí v Třinci a Masarykova nemocnice v Ústí nad Labem.
Jediným pracovištěm operujícím v ČR dětské pacienty je kardiochirurgické oddělení Dětského kardiocentra 2. LF UK a Fakultní nemocnice v Motole.
Historie oboru
[editovat | editovat zdroj]Roku 1513 Leonardo da Vinci jako první popsal anatomii srdce a srdečních chlopní a popsal základy toku krve srdcem.
4. září 1895 je udáváno jako datum, kdy byla provedena první známá operace srdce. Chirurg Axel Cappelen (Rikshospitalet Kristiania – dnešní Oslo) podvázal krvácející věnčitou tepnu u 24letého muže s bodnou ránou v podpaždí (axile). Pacient ale zemřel 3 dny po operaci na sepsi. 7. září 1896 byla provedena první známá úspěšná operace srdce. Dr. Ludwig Rehn (Frankfurt) zašil pacientovi poranění pravé komory srdeční způsobené bodnou ranou nožem do hrudníku.
Pro provádění operací srdce je důležitý přístroj pro mimotělní oběh, který umožňuje vyřadit srdce z krevního oběhu a jeho funkci přebírá přístroj. Princip tohoto přístroje teoreticky popsali v roce 1885 Maximilian von Frey (1852–1932) a Max von Gruber (1853–1927) – první funkční přístroj byl ale vyroben a použit až v 50. letech 20. století.
V roce 1912 obdržel francouzský chirurg Alexis Carrel Nobelovu cenu za objev cévního stehu. V roce 1925 Henry Souttar provedl první operaci uvnitř srdce – mitrální valvulotomii: pacientovi se zúženou mitrální chlopní tuto chlopeň "roztrhl" a tím toto zúžení zlepšil. Za provedení této nevyzkoušené operace byl ale kolegy lékaři kritizován a (i když operace dopadla úspěšně), tuto operaci pak již neopakoval.
V roce 1938 Robert Edward Gross provedl první úspěšnou operaci vrozené srdeční vady. Podvázal tepennou dučej (spojka mezi plicním a velkým krevním oběhem, která umožňuje krevní oběh plodu v děloze a normálně po porodu zaniká. Pokud přetrvává, tak způsobuje zkrat mezi plicním a velkým oběhem). V roce 1943 chirurg Alfred Blalock a kardioložka Helen Taussigová navrhli a provedli operaci, která zlepšila kvalitu života a prodloužila přežívání velké skupině pacientů s vrozenými vadami pravého srdce (nejčastější je Fallotova tetralogie). Šlo o tzv. subclaviopulmonální spojku – spojku mezi podklíčkovou tepnou a plicní tepnou.
V roce 1952 Charles A. Hufnagel implantoval deseti pacientům s nedomykavostí aortální chlopně kuličkovou chlopenní protézu do sestupné aorty a tím alespoň částečně zlepšil jejich onemocnění (chlopeň přímo v srdci nahradit nemohl, to umožnilo až sestrojení mimotělního oběhu, který umožnil vyřadit srdce z oběhu na dobu nutnou k operaci v jeho vnitřku). Šest pacientů operaci přežilo.
V roce 1953 provedl John Gibbon první úspěšnou operaci v mimotělním oběhu – uzávěr defektu mezisíňové přepážky. Mimotělní oběh přebírá po dobu operování funkci srdce a také zajišťuje okysličení krve, neboť během operace jsou z oběhu vyřazeny také plíce. Proto je součástí přístroje pro mimotělní oběh zařízení na okysličení – oxygenátor. Zpočátku se jednalo o kovové točící se disky, přes které krev protékala a dostávala se do kontaktu s kyslíkem (deskový oxygenátor), poté byla krev probublávána kyslíkem (bublinkový oxygenátor). Obě tato zařízení měla vysoké procento komplikací zejména embolií vzduchu a krevních sraženin do oběhu pacienta. Dnes je krev proháněna přes kapiláry tvořené polopropustnou mebránou, na jejíž zevní straně je kyslík (kapilární oxygenátor), a již se tyto komplikace téměř nevyskytují. V roce 1954 Walton Lillehei ve snaze vyhnout se komplikacím způsobeným oxygenátorem mimotělního oběhu připojil operované dítě na cévy v třísle matky po dobu operace (tzv. zkřížená cirkulace), takže okysličení krve operovaného dítěte zajistily plíce jeho matky
Dne 2. září 1960 Robert Goetz (USA) provedl první operaci pro ischemickou chorobu srdeční – tzv. koronární bypass, přemostění zúženého místa věnčité tepny. V roce 1960 Starr Albert a Edwards Lowell vyvinuli a použili první dlouhodobě fungující náhradu srdeční chlopně – chlopeň Starr Edwards. Šlo o silastikovou kuličku v kovové klícce, fungující jako jednocestný ventil. Tento typ protézy se pak vyráběl až do roku 2007. Dnes se používají jiné typy chlopenních náhrad – mechanické chlopně s pohyblivými lístky nebo modifikované chlopně ze zvířecího materiálu, tzv. biochlopně. V roce 1964 provedl ruský chirurg Vasilij Kolesov (Petrohrad) první koronární bypass s použitím tepenného štěpu. Našil levou vnitřní prsní tepnu na věnčitou tepnu na srdci a tím přemostil její zúžení. V květnu 1967 René Gerónimo Favaloro (Cleveland Clinic) použil ke koronárnímu bypassu žilní štěp odebraný z dolní končetiny pacienta (vena saphena magna).
Dne 3. prosince 1967 jihoafrický chirurg Christiaan Neethling Barnard (Kapské Město) provedl první transplantaci srdce u člověka. Pacient Louis Washkansky přežil 18 dnů, zemřel na zápal plic. Dárkyní srdce byla mladá žena Denise Darvall sražená autem při přecházení ulice v Kapském Městě s poškozením mozku způsobeným poraněním při nehodě.
V roce 1980 francouzský chirurg Alain Frederic Carpentier roztřídil příčiny nedomykavosti mitrální chlopně a popsal principy plastik mitrální chlopně, kdy u vhodných nálezů již není nutné chlopeň nahrazovat protézou, ale lze ji "opravit". V roce1987 James Cox popsal MAZE-proceduru – operaci pro nejčastější srdeční arytmii, fibrilaci síní, která umožní u většiny pacientů návrat normálního srdečního rytmu. Principem operace je rozdělení tkáně srdečních předsíní na menší části (vytvoření bludiště – anglicky MAZE), což zabrání nekoordinovanému kroužení elektrického vzruchu v srdečních síních. Operace se prováděla chirurgicky pomocí řezů, dnes nejčastěji pomocí zmražení tkáně, kdy vznikne elektricky nevodivá jizva.
Základní onemocnění a operace srdce – informace pro pacienty
[editovat | editovat zdroj]Je důsledkem onemocnění věnčitých tepen, jejichž úkolem je zásobovat srdeční sval (myokard) krví. Tyto tepny obepínají srdce jako věnec a jmenují se proto tepny věnčité (nebo také koronární, jelikož latinsky se věnec řekne corona). Za normálních okolností jimi volně protéká krev a přináší potřebné množství kyslíku a živin pro práci srdečního svalu. Jestliže ovšem dojde k jejich zúžení – což má nejčastěji na svědomí proces, který se jmenuje ateroskleróza (lidově „kornatění tepen“) – není příslušná část srdečního svalu dostatečně zásobována kyslíkem a živinami, a je ohrožena srdečním infarktem, což znamená, že část svalu zásobovaná krví ze zúžené cévy odumře a je nahrazena jizvou a celková funkce srdce se zhorší. Všechny příčiny vzniku a rozvoje aterosklerotického procesu známy dosud nejsou – známe však řadu rizikových faktorů, z nichž některé můžete ovlivnit. Rizikovými faktory jsou zejména zvýšený krevní tlak, nadměrný obsah tuků a cholesterolu v krvi, kouření, nezdravá strava, cukrovka, nadváha, nedostatek pohybu, nadměrný stres a další. Samozřejmě, ve hře jsou i rodinné zděděné dispozice. Velkou část těchto rizik může každý z nás svým aktivním přístupem odstranit či zmenšit. Nekouřit, udržovat si optimální tělesnou váhu, dostatek pohybu, omezit v potravě přísun energie, zejména tuků, cukrů, a naopak přidat zeleninu, ovoce, ryby a potraviny bohaté na vlákniny, kontrolovat si pravidelně krevní tlak (je-li zvýšen, pak se i léčit). Takto by se měl chovat každý člověk, neboť vždy je lépe nemocem předcházet.
Angina pectoris a infarkt myokardu
Nedostatečný přísun krve do srdečního svalu se projevuje nejdříve při námaze, kdy se zvýší potřeba kyslíku v srdečním svalu a zúžené věnčité tepny již dostatek okysličené krve nemohou přivádět. Nedokrevnost srdečního svalu se nejčastěji projeví pálivou bolestí na levé straně hrudníku, v levé ruce nebo do krku. Tato bolest se nazývá angina pectoris. Z přechodných bolestí, které ustanou po přerušení námahy a po podání nitroglycerinových tabletek nebo sprejů, se ale mohou vyvinout i trvalejší, pociťované také v klidu. Jestliže se k zúžení věnčité tepny přidruží další komplikace – většinou ucpání tepny krevní sraženinou (trombem), dochází k uzávěru cévy, krevní průtok se přeruší docela, a není-li během krátké doby obnoven, nedokrevnost buněk srdečního svalu způsobí až jejich odumření, to jest infarkt myokardu. Záleží pak už jen na tom, jak rychle přijde pomoc a jak velká oblast srdečního svalu byla postižena. Proto je vždy lepší léčit včas – to znamená již při výskytu anginy, než až v době rozvinutého infarktu.
Chirurgická léčba
Ne všechny takto postižené nemocné lze léčit jen s pomocí léků nebo pomocí metod intervenční kardiologie, kdy lze zúžená místa roztáhnout pomocí balonků a stentů zaváděných nejčastěji z třísla. V určitých případech, stanovených podle přesných kritérií a na základě důkladného vyšetření, je nejlepší pomocí nemocnému srdci operace. Jde o výkon na tepnách přivádějících krev do srdečního svalu. Je to vlastně vytvoření objížďky mezi aortou a srdečním svalem, jíž se přemostí zúžené místo. Angličtina má pro takový most na srdci název bypass (vyslovuje se bajpas), a tento název při rozhovoru o operaci jistě uslyšíte. Stručně řečeno, jde nejčastěji o žílu odejmutou z dolní končetiny nebo prsní tepnu, která probíhá po vnitřní straně hrudní kosti, které se našívají za zúžené místo věnčité tepny a přemostí je. Často se dnes užívá k náhradnímu přítoku krve do koronárních cév také radiální (vřetenní) tepna z předloktí. Ve všech oblastech, ze kterých odebíráme štěpy, je dostatečné kolaterální (boční) řečiště, takže vyjmutí žíly nebo tepny se obejde bez následků. Pouze dolní končetiny mohou dočasně mírně otékat (než se zbylé žíly adaptují na nové poměry v toku krve), po tuto dobu (cca 6-8 týdnů) je vhodné končetiny vyvazovat elastickými obinadly.
Srdce je svalový orgán, fungující jako pumpa, která pumpuje krev do velkých tepen a jimi do celého těla. Srdeční oddíly a velké tepny jsou od sebe odděleny čtyřmi velkými chlopněmi, které fungují jako ventily usměrňující proud krve správným směrem. Žilní krev z celého těla přitéká oběma dutými žilami do pravé síně srdeční, odkud je při jejím stahu vypuzována do pravé komory srdeční. Mezi pravou síní a pravou komorou je trojcípá chlopeň (neboli trikuspidální). Při stahu srdečních komor (systole) se tato chlopeň uzavírá a zabraňuje opačnému proudění. Krev dále protéká z pravé komory do plicní tepny a dále do plicní tepny a do plic, které jsou odděleny další chlopní tzv. pulmonální. Po průtoku plícemi přitéká krev do levé síně srdce, která je od levé komory oddělena dvoucípou chlopní (mitrální chlopeň). Z levé komory je krev vypuzována do aorty a dále do tepen celého těla. Mezi aortou a levou komorou je tzv. aortální chlopeň. Srdce v průběhu plnění (diastola) – krev protéká cípatými chlopněmi ze síní do komor. Srdce při stahu komor (systola) – krev je vytlačována přes poloměsíčité chlopně do organismu. Závažným onemocněním vyžadujícím operaci bývají nejčastěji postiženy mitrální, aortální a trikuspidální chlopeň.
Příčiny onemocnění srdečních chlopní – nejčastějšími příčinami onemocnění srdečních chlopní v našich podmínkách jsou revmatická choroba srdeční, degenerativní onemocnění chlopenního aparátu, dilatace levé komory srdeční při snížení její funkce po infarktu myokardu při ischemické chorobě srdeční a infekce chlopně – endokarditida.
Revmatická choroba srdeční – jedná se o následek infekčního onemocnění způsobeného streptokoky, které se může projevit jako revmatická horečka s vysokými teplotami, bolestivostí a otokem kloubů nebo také jako spála či "prostá" tonsilitida (angína – opakované angíny). Pozdním následkem (často po mnoha letech) bývá postižení srdečních chlopní imunitní odpovědí organismu.
Degenerativní onemocnění chlopní – stejný dopad pro srdce jako revmatické onemocnění má i druhé nejčastější postižení chlopní tzv. degenerativními změnami, které jsou jakýmsi urychleným procesem stárnutí tkání chlopně zejména při vrozených vývojových odchylkách.
Endokarditida – pokud dojde k uchycení infekce na chlopni, může i přes léčbu antibiotiky dojít k jejímu poškození, cílem operace je nejen správná funkce chlopně, ale i odstranění infikovaných částí.
V důsledku všech těchto onemocnění mohou být srdeční chlopně bud' zúžené nebo naopak nedomykavé. Mnohdy se jedná o takzvanou kombinovanou vadu chlopně, kdy je chlopeň zúžená a zároveň je nedomykavá. Při špatné funkci chlopně pracuje srdce bud' proti zvýšenému odporu (při zúžení) nebo je naopak přetěžováno objemem krve, který se do srdce vrací (při nedomykavosti chlopně). V důsledku toho dojde dříve nebo později k selhávání srdce.
Možnosti léčby chlopenních vad
Nejšetrnější způsob pro pacienta je tzv. plastika chlopně, což je chirurgická oprava poškozené chlopně bez nutnosti náhrady. Plastiku je možno provést pouze v některých příznivých případech. Bohužel často jsou chlopně v době operace již tak poškozeny, že plastiku provést nelze. Poté provádíme náhradu nemocné chlopně umělou protézou. Chlopenní protézy lze rozdělit na mechanické a biologické.
Náhrada mechanickou protézou je dnes nejčastější operací pro postižení srdečních chlopní u mladších nemocných. Výhodou této operace je dobrá dlouhodobá funkce mechanické chlopně. Její použití má ale také některé nevýhody. Mechanická chlopeň je vyrobena z uhlíkových a kovových slitin – tedy z látek, které jsou lidskému organismu cizí. Na těchto materiálech by docházelo k tvorbě krevních sraženin (trombů), které by mohly zablokovat funkci chlopně nebo embolizovat do tepného řečiště (uplavávat do tepen v těle a ucpávat je). Je proto nutné, aby pacienti s mechanickou chlopenní náhradou užívali doživotně lék, který srážení krve snižuje (nejčastěji Warfarin). Každý pacient potřebuje jinou dávku těchto léků. To, zda je krevní srážlivost dostatečně snížena, zjišťují lékaři pomocí Quickova testu ze vzorku krve. Vyšetření je nutné dostatečně často opakovat a měnit dávku léku dle výsledku, neboť kdyby byla krev „naředěna“ příliš málo, mohla by se na umělé chlopni srazit, a naopak kdyby byla „naředěna“ moc, tak může dojít i k závažnému krvácení. Existuje i přístroj, pomocí kterého si pacient toto vyšetření provádí doma z kapky krve a poté si mění dávku léků sám nebo se o změně dávky radí se svým lékařem pouze telefonicky.
Dalším typem náhrady jsou chlopně biologické – tzv. bioprotézy, které jsou vyrobeny ze speciálně upravené vepřové chlopně nebo z hovězího perikardu (osrdečník). U nemocných s biochlopní odpadá nutnost doživotní léčby warfarinem a pravidelných odběrů krve. Warfarin se užívá pouze po dobu dvou až tří měsíců a někdy vůbec ne. Nevýhodou biochlopně však je, že postupně podléhá degenerativním změnám a k ukládání solí vápníku, které mohou u mladších nemocných vést k nutnosti další operace zhruba po deseti až patnácti letech. Biologické chlopně se proto používají u pacientů, u nichž dlouhodobá léčba warfarinem nese s sebou větší riziko krvácení - např. při žaludečním vředu, v těhotenství, u všech starších nemocných apod. Biochlopně užíváme častěji u starších nemocných také proto, že u nich degenerativní změny a vápenatění postupují pomaleji. U části pacientů se dnes dají chlopně zavést do srdce "smotané" v katetru, a poté nafouknout pomocí balonku. Jde tzv. katetrizační náhradu chlopně (TAVI). Metoda je vyhrazena pro pacienty s vysokým operačním rizikem, u kterých není konvenční operace možná.
Nejméně často užívanou možností náhrady srdeční chlopně je tzv. homograft. Jedná se o transplantaci lidské chlopně z lidského dárce. Nevýhodou je často nedostatek vhodných dárců homograftů, které musí velikostí odpovídat příjemci. Operace je také poněkud složitější. Výhodné je, že není nutná léčba warfarinem, riziko infekce je nižší a degenerativní změny postupují pomaleji než u biochlopní.
Obecně nevýhodou operované chlopně je riziko uchycení infekce na chlopni – chlopenní endokarditida. Toto riziko je vyšší než u chlopní zdravých, ale přibližně stejné jako u nemocných chlopní před operací. K přenosu infekce může dojít i při běžných onemocněních dýchacích cest, zánětech močových cest, ale i při menších lékařských výkonech (např. u zubaře, při zavádění močové cévky apod.). proto je nutné, aby pacienti s operovanou chlopní užívali v takových situacích antibiotika a to dostatečně dlouho a v dostatečných dávkách. Při každé návštěvě lékaře ho informujte, že máte operovanou srdeční chlopeň.
3) Onemocnění velkých tepen hrudníku
U některých nemocných dochází postupem času k rozšiřování (dilataci) velkých tepen odstupujících ze srdce – nejčastěji aorty a jejích větví. Takovéto rozšíření se nazývá tepennou výdutí. Tato výduť je nejčastěji zapříčiněna degenerativními změnami ve stěně, aterosklerózou nebo může být na podkladě vrozené méněcennosti stěny cév např. u Marfanova syndromu.
Dilatovaná stěna aorty je náchylná k prasknutí (například při vzestupu krevního tlaku při námaze apod.), po kterém nemocný umírá během několika minut na vykrvácení nebo útlak srdce krevním výronem (tamponáda). Někdy dojde jen k natržení stěny a jejímu rozštěpení na 2 listy – dissekci, ale i zde je riziko enormní. Proto je nutné včas u těchto nemocných postiženou část cévy nahradit cévní protézou, i když zatím nemají žádné obtíže. Průběh operace je podobný operacím srdeční chlopně, jen u nejzávažnějších je nutné během operace nemocného podchladit a dočasně zastavit krevní oběh úplně. V tomto případě jsou používány speciální techniky ochrany mozku. Pacienty s dissekcí aorty je nutno co nejdříve dopravit na kardiochirurgické pracoviště a operovat neprodleně. Přesto výsledky těchto složitějších operací, kterém nejsou bez rizika komplikací, bývají dobré a pacienti po nich mohou nadále vést plnohodnotný život. Také zde je riziko uchycení infekce na našité protéze a platí to samé jako u srdečních chlopní.
4) Operace pro poruchy srdečního rytmu – MAZE, kardiostimulátory
Někteří pacienti s onemocněním věnčitých tepen nebo srdečních chlopní mívají současně přítomnu poruchu srdečního rytmu (arytmii). Jednou z nejčastějších je takzvaná fibrilace síní – tj. srdeční síně se pravidelně nestahují, ale jejich stěna se jen nekoordinovaně chvěje, a nemohou tedy pumpovat krev do srdečních komor. Současně hrozí, že se krev v srdeční síni srazí a může putovat tepenným řečištěm do mozku a dalších orgánů (embolie), proto je nutné užívat léky omezující srážení krve (warfarin). U těchto pacientů lze určitá přesně definovaná místa v srdečních síních za pomoci speciálního přístroje hluboce zmrazit a tím přispět k obnově správného srdečního rytmu, což zlepší celkovou funkci srdce a umožní vysadit warfarin. Tato operace se nazývá Cryo-MAZE a lze ji provést současně s operací chlopně nebo by-passem. U pacientů, jejichž jediným onemocněním srdce je fibrilace síní, tj. nemají současně nemocné věnčité tepny i srdeční chlopně, je možné po podrobném vyšetření provést MAZE operaci jako samostatný operační výkon z miniinvazivního přístupu. Jiným možným postupem při MAZE proceduře je použití radiofrekvenční energie.
Další jsou pacienti, u kterých kardiolog doporučil použití kardiostimulátoru, a u nichž nejde stimulační elektrody přístroje zavést běžnou cestou přes horní dutou žílu do srdečních dutin. Tehdy musí pomoci chirurg a elektrodu přišít na povrch srdečního svalu. Jde nejčastěji o nemocné s poruchami srdečního rytmu nebo s chronickým srdečním selháním, u kterých speciální přístroje mohou funkci srdce vylepšit.
Externí odkazy
[editovat | editovat zdroj] Obrázky, zvuky či videa k tématu kardiochirurgie na Wikimedia Commons
Obrázky, zvuky či videa k tématu kardiochirurgie na Wikimedia Commons - Kardiochirurgické oddělení Nemocnice Na Homolce Archivováno 2. 12. 2013 na Wayback Machine.
- Multimedia Manual of Cardiothoracic Surgery
- Kardiochirurgie.cz
- IKEM
- Centrum kardiovaskulární a transplantační chirurgie
- European Association for Cardio-Thoracic Surgery
- Česká společnost kardiovaskulární chirurgie
